人工关节行业研究报告
2020-06-16
随着世界人口老龄化程度的加剧,老年退行性骨关节病变成为一种常见病和多发病。由于各种原因导致关节发生了结构上的改变后,单纯使用药物治疗只能部分缓解疼痛症状,难以改善关节功能。而人工关节置换可以达到缓解疼痛、稳定关节、矫正畸形、改善关节功能等目的。至今已研制出膝、髋、肘、肩、指、趾关节假体。
骨关节炎与关节假体置换概述
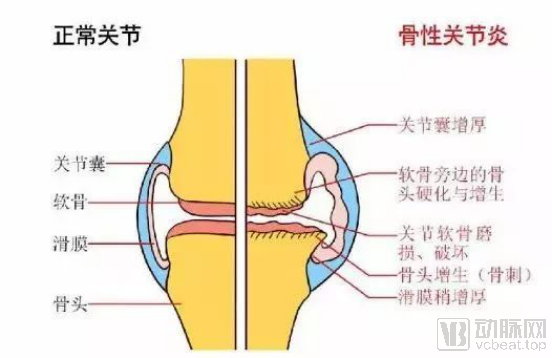
骨关节炎为一种退行性病变,是由增龄、肥胖、劳损、创伤、关节先天性异常和关节畸形等诸多因素引起的关节软骨退化损伤与关节边缘和软骨下骨反应性增生,又被称为骨关节病、退行性关节炎、老年性关节炎和肥大性关节炎等。临床表现为关节的红、肿、热、痛、功能障碍及关节畸形,严重者导致关节残疾、影响患者生活质量。预计到2020年将成为第四大致残性疾病,给患者、家庭和社会造成巨大的经济负担。
骨关节炎主要病变是关节软骨的退行性变和继发性骨质增生,多见于中老年人,女性多于男性,好发在负重较大的膝关节、髋关节、脊柱及手指关节等部位。我国的关节炎患者有1亿以上,且人数在不断增加。据统计,50岁以上的人群中50%患有骨关节炎,75岁以上人群中80%患有此病。
人工关节置换术是一种治疗终末期严重骨关节炎及膝关节晚期疾病的非常成熟及有效的手术。包括人工全髋关节置换术(THA)、人工全膝关节置换术(TKA)、膝关节单间室置换术(UKA)、髌股关节置换术(PFJ)等,视病变部位、下肢力线畸形程度与手术医生经验而定。
人工关节置换术所用的人工关节采用金属、高分子聚乙烯、陶瓷等材料,根据人体关节的形态、构造及功能制成人工关节假体,通过外科技术植入人体内,代替患病关节功能,达到缓解关节疼痛,恢复关节功能的目的。包括了人工肩关节、人工肘关节、人工腕关节、人工髋关节、人工膝关节和人工踝关节。目前,膝关节置换和髋关节置换是人工关节置换术中最常见的两类手术,其十年的成功率已经超过90%,更有80%以上的患者可以正常使用植入的假体长达20年以上,甚至伴随其终生。除此以外,肩关节、肘关节、踝关节等关节置换也在不断发展,取得了良好的中、长期结果。

人工髋关节置换术(totalhiparthroplasty,THA)是常见关节置换术中一种。人的髋关节使用率高,所以相对其他关节容易发生退行性病变。髋关节置换的主要适应症是:
1、骨折:包括股骨粗隆间骨折、股骨颈骨折、股骨头骨折,甚至部分髋臼骨折;
2、骨关节炎:包括各种原因引起的骨关节炎,病人的疼痛;
3、骨肿瘤:包括股骨头、颈部、大转子或髋关节附近髋臼侧的骨肿瘤。
另外,饮酒、使用激素类药物、外伤等原因可引发股骨头缺血性坏死(骨关节炎中一种)。当髋关节疾病逐渐发展到症状严重、功能丧失的程度,须行人工髋关节置换术。即通过外科手术在大腿骨上端植入股骨柄,柄端有一个金属球即人工股骨头,在髋骨窝中粘牢一个髋臼杯,将金属球嵌在髋臼杯内衬中,用以代替已经退化或坏死的股骨头结构,恢复髋关节功能。
人工全膝关节置换术(totalkneearthroplasty,TKA)是治疗膝关节严重疾患、解除膝关节疼痛、重建膝关节功能的主要手段。膝关节置换的主要适应症是:
1、骨关节炎:包括退变性膝关节骨关节炎(OA)、类风湿性关节炎(RA)和强直性脊柱炎(AS)和其他非感染性关节炎引起的膝关节病损等,退变性膝关节骨关节炎占全膝置换术的70-80%;
2、创伤性骨关节炎:严重涉及关节面的创伤后的骨关节炎,如粉碎性平台骨折后关节面未能修复而严重影响功能的病例以及因半月板损伤或切除后导致的继发性骨关节炎等,大面积的膝关节骨软骨坏死或其它病变不能通过常规手术方法修复的病例;
3、涉及膝关节面的肿瘤切除后无法获得良好的关节功能重建的病例。比如股骨远端或胫骨近端的骨肿瘤,有条件保存肢体者,可以在作瘤段切除后,用特殊假体作人工膝关节置换术。
人工关节置换目前依旧是终末期骨关节炎成熟且有效的治疗方法,并且随着假体设计、手术技术、围手术期管理等领域的发展,人工关节置换术后效满意度也越来越高。
全球和中国骨关节炎发病率及关节置换情况
骨科疾病发病率与年龄相关性极高,随着年龄的增长,人体发生骨折、脊柱侧弯、脊椎病、关节炎、关节肿瘤等骨科疾病的概率大幅上升。另外,随着人口预期寿命的提升,高年龄段的人口将持续增加,骨科疾病高风险人群也将持续增长,且对骨科的改善型治疗需求将持续提升,也在推动骨科行业的持续提升。
>>>>
2.1全球
随着年龄增长,人体骨量呈先增长后不断下降的趋势,骨量减少严重会导致骨质疏松。
对于男性,20-30岁左右可达最高骨密度,随后随年龄增长骨密度平缓下降。其中,女性在绝经后骨量将显著下滑。质疏松症作为一种以骨量下降、骨组织微结构退变的疾病、骨的脆性增加、骨力学性能下降的疾病,易导致骨折的发生。国际骨质疏松基金会的数据显示,老年人脆性骨折的发病率随年龄增长急剧增长。
人体骨量与年龄的关系脆性骨折随年龄急剧增长


数据来源:国际骨质疏松基金会、西南证券
骨质疏松导致老年人在摔倒之后极易造成骨折,尤其是老年人摔倒后,髋关节与膝关节极易断裂。
骨关节炎也是退行性疾病,是65岁以后老年人的常发疾病,而退行性骨关节炎与年龄有着密切的关联。超过60岁的人群中,80%以上在膝关节可见骨关节炎X线征象,50%被疼痛困扰。
据WHO数据统计,50岁以上人群中OA发病率为50%,膝关节是最常见发病部位,以最发达的美国为例,根据JBJS2018年文献《ProjectedVolumeofPrimaryTotalJointArthroplastyintheU.S2014to2030》中调查所得,2014年美国初次髋关节置换37万台,初次膝关节置换58万台,总共初次置换95万台。髋关节关节与膝关节比例为1:1.57。
目前美国关节置换例数仍在不断增长,2018年髋关节和膝关节置换手术超过170万例,其中初次膝关节占比54.4%和初次髋关节32.7%,髋关节与膝关节比例为1:1.66。以2014年的9万例计算,5年复合增长率为12.34%。
根据JasvinderA.Singh2019年发表在《JRheumatol》的文章,根据2000-2014美国国家住院病例样本(NIS)及人口普查数据预测2020年至2040年的初次THA和TKA数量。其预计到2020年、2025年、2030年和2040年美国每年THA的数量(95%预测间隔)分别为:498千台、652千台、850千台和1429千台。对于初次TKA,预计到2020年、2025年、2030年和2040年每年的数量分别为:1065千台、1272千台、1921千台和3416千台。即2020年、2025年、2030年和2040年美国关节总置换例数为156.3万台、192.4万台、277.1万台和484.5万台。
>>>>
2.2中国
中国正处于快速老龄化过程中,以60岁以上人口统计,2019年,我国60岁以上人口约2.54亿。而随着年龄的增长,骨质疏松比例逐渐增大。
中国人口老龄化趋势显著骨质疏松与年龄的关系


数据来源:国家统计局,西南证券
根据卫健委2018年发布的中国首个骨质疏松症流行病学调查结果显示,我国40-49岁人群骨质疏松症患病率为3.2%,其中男性为2.2%,女性为4.3%;65岁以上人群骨质疏松症患病率更是高达32.0%,其中男性为10.7%,女性为51.6%。中国疾控中心发布的数据显示,我国是全球骨质疏松患者最多的国家,2016年已达1.6亿人,2020年我国骨质疏松和低骨量患者人数将增加至2.8亿人。
骨质疏松是老年人骨折的重要原因之一,50岁以上的骨质疏松人群,每年髋部骨折的比例约为0.99%,以2.8亿人测算,则每年髋部骨折的人群约为277.17万人。
中国健康与养老追踪调查数据库显示,我国症状性膝骨关节炎(kneeosteoarthritis,KOA)的患病率为81%,患病人数约为1.134亿。OA可导致关节疼痛、畸形与功能障碍,进而增加心血管风险的发生率及全因死亡率,尤其是症状性KOA,可导致全因死亡率增加近1倍。随着我国人口老龄化的进展,OA的患病率逐渐升高,这将造成巨大的经济负担和社会负担。因此,有效预防和治疗OA己经成为我国亟待解决的重大社会问题。
根据Archives和NIH统计数据,美国60岁以上老人1/8患骨关节炎,25%需要髋关节置换,9-13%需要膝关节置换。中国正处在老龄化阶段,根据全国老龄办统计,60岁以上人口达2.4亿,关节炎患者1亿,类风湿关节炎患者400万,类风湿性关节炎患者后期基本都需要关节置换。类比美国,则我国需要进行髋关节置换的患者数量约750万,需要进行膝关节置换的则有390万。
除了髋关节和膝关节,肩关节、肘关节以及踝关节也在增长。健身跑步者的关节炎发生率为3.5%,而久坐不动人群的关节炎发生率是其3倍,为10.2%。办公族、电脑族的手腕、手肘、肩关节,开车族的膝关节、踝关节都是最容易受损的关节。
受益于市场的需求,近几年我国骨科医院数量和骨科门诊就诊人数不断增加。骨科医院数从2012年的464家提升到2017年的617家,骨科医院诊疗人次数从2012年的1154万人次提升至2017年的1439万人次。骨科就诊人数复合增长率为4%,2017年的增速达到10%。
2012-2017年国内骨科医院数;2012-2017年国内骨科医院诊疗人次数


数据来源:中国卫生统计年鉴,华泰证券
根据IMS数据测算,2014年我国关节置换例数达到40万台其中60%为髋关节置换。根据Frost&Sullivan调研,2016年我国关节置换例数为51.4万例,2012年至2016年复合增长率为13.8%。

数据来源:Frost&Sullivan爱康医疗招股说明书
根据唯医骨科数据,2018年我国关节置换例数58.81万台,其中髋关节置换39.65万台,膝关节19.16万台。
渗透率方面,美国每10万人膝关节植入量为285.7,而中国只有13.5,美国10万人髋关节植入量为154.9,而中国只有28,我国关节置换渗透率低。以美国渗透率测算,我国需要进行髋关节置换的患者数量约750万,需要进行膝关节置换的则有390万,而2018年我国关节置换例数才58.81万台,未来增长空间大。

从未来十年的人口结构走势看,1949年建国以来,两波婴儿潮分别开始于1962年和1981年,其中1962年出生第一波婴儿潮人群于2017年迈入55岁以上,并且即将迈入60岁以上年龄阶段,骨科疾病的高发人群预计将维持十年的高增长趋势。
建国以来第一波婴儿潮即将迈入60岁以上年龄阶段

数据来源:国家统计局、西南证券
骨科疾病属于典型的老年性疾病,多数骨科疾病与年龄有极大关系,60岁以上老年人属于骨科疾病高发年龄段。目前我国关节置换渗透率低,目标空间有上千万例,而2018年我国只有58.81万例,增长空间还很大。结构上,我国以髋关节置换为主,髋关节与膝关节比例为2.06:1,而美国髋关节与膝关节比例为1:1.66。即我国很多膝关节患者未进行人工关节置换,未来我国人工膝关节市场仍有很大增长。患者群方面,根据中国建国以后的婴儿潮判断,中国第一波婴儿潮将于2021年进入60岁以上年龄阶段,骨科高风险患病人群将持续高增长。
骨关节炎主要治疗方法
>>>>
3.1骨关节炎分期
骨关节炎要治疗,则首先需要分期。目前,对骨关节炎(OA)的临床分期有多种方法,包括根据临床特点的四级分期、根据x线改变的Kellgren&Lawrence分级和根据关节镜下关节软骨损伤的Outbridge分级。Kellgren&Lawrence分级和Outbridge分级如下表所示:


数据来源:《骨关节炎诊疗指南(2018年版)》
在正确判断病情的基础上,骨关节炎的治疗应严格掌握适应证,遵循阶梯治疗方案,即:
第1阶梯非手术基础治疗,包括患者教育、行动支持、物理治疗和中西药物等;
第2阶梯微创保膝手术,包括关节镜、矫形和软骨修复等;
第3阶梯人工关节置换手术,包括髌股关节置换术、单间室置换术和全膝关节置换术等。

III级和IV级即为骨关节炎终末期,考虑进行关节重建治疗(即人工关节置换)


数据来源:《骨关节炎诊疗指南(2018年版)》
>>>>
3.2人工关节置换
经过几十年的发展,人工关节的假体设计和手术技术以及快速康复方面都取得了长足的进步,在我国三甲医院,现在常规的髋、膝关节置换手术,手术时间约在1小时左右完成,不需要放置引流管,联合多模式镇痛管理和快速康复管理,患者术后1天即可拄拐下床行走,4~5天即可出院,不需要拆线,可恢复正常的生活,可进行各类活动,旁人基本看不出来是做过手术的。现在已经成为非常成功的手术方式,是治疗关节终末期疾病的金标准。
人工关节置换分为髋关节置换和膝关节置换。其中髋关节置换基本术式包括半髋关节置换、全髋关节置换(THA);膝关节基本术式包括髌股关节置换(patellofemoralarthroplasty,PFA),单间室置换(unicompartmentalkneearthroplasty,UKA)和全膝关节置换(TKA)。
具体据关节的损坏程度和范围不同,人工关节置换的类型分为如下几种:
1、全关节置换
指用关节假体置换损坏的关节两侧相对应的骨关节部分。假体样式多样,不同关节假体各异。全关节则根据关节的结构由两个不同材料的半关节组成,如人工全髋关节、人工全肩关节、铰链式膝关节(连接部分用假体隔开,减少磨损)等。
2、关节表面置换
表面置换是全关节置换的一种:多用于关节表面骨和软骨破坏,关节骨组织无大缺损或破坏,关节周围韧带完整的病例。置换的关节面,凸侧为金属假体,凹侧塑料。(关节轴面为金属对聚乙烯)如:髋关节双杯关节、膝关节轨道式关节、踝关节表面置换等。
3、半关节置换
多用于关节一侧骨损伤或破坏。只用人工假体替代关节的损坏部分。人工关节可分为关节部分及髓腔柄。(通常使用金属材料)。如人工股骨头、人工肱骨头、膝关节仅置换胫骨侧关节面都称为半关节表面置换。
下面分别详细对髋关节和膝关节进行分析。
>>>>
3.2.1髋关节置换
髋关节置换示意图如下:

髋关节置换有全髋关节置换、半髋关节置换和肿瘤关节置换之分。
全髋关节置换(THA)可以分为普通型置换全髋和表面置换全髋。普通型置换全髋即如示意图所示,用金属的股骨病、球头、内衬、髋臼杯置换受损的天然股骨头和髋臼。表面置换全髋目前仍有较多问题,在国内使用不多。普通型置换全髋和表面置换全髋示意图如下:
普通型置换全髋表面置换全髋


半髋关节置换即相比全髋光机系统,只置换一半,通常都是股骨柄+球头,髋臼侧不进行关节面的处理。半髋关节置换严格上称为人工股骨头置换术,只要更换股骨头就可以了。人工股骨头置换术相对比较简单,术后髋关节功能恢复比较好,不容易脱位。但病人术后髋臼侧软骨和金属股骨头活动时可能出现磨损,这一类患者主要是年龄大、活动量小、体重不大、髋臼侧软骨未出现非常严重的磨损的人群,一般主要是股骨颈的高龄患者,以解决疼痛改善活动为主。
半髋关节置换系统又分为双极半髋和单极半髋,单极半髋即股骨病连着一个球头,双极半髋由单极半髋上再连接一个内衬和球头。相比于单极半髋,双极半髋可以有效得减轻关节疼痛发生。两者示意图如下:
单极半髋系统双极半髋系统

除了全髋关节置换和半髋关节置换,还有肿瘤及定制髋关节系和翻修髋关节。
因为髋关节置换大部分的置换以普通型全髋关节置换为主,下面即以普通型全髋关节置换为例进行髋关节置换的现状和趋势进行研究。
人工髋关节假体主要由四个部分组成,包括髋臼杯、髋臼内衬、股骨头和股骨柄四部分,其中髋臼杯和股骨柄分别与宿主骨接触并固定,而股骨头和髋臼内衬则构成髋关节的摩擦界面。根据髋臼杯及股骨柄和宿主骨的固定方式分为骨水泥固定型假体和生物固定型假体;根据摩擦界面的不同又分为金属头、黑晶头、陶瓷头以及金属内衬、超高分子量聚乙烯、高交联超高分子量聚乙烯以及陶瓷内衬,由此搭配出来非常多种类的组合。
3.2.1.1固定模式分类:从骨水泥固定走向生物固定
从人工关节发展的历史看,股骨假体固定模式(股骨柄)从最初的压配型到Charnley的骨水泥型再到生物固定型。生物固定长期发生的并发症和松动率更低。
髋关节需要固定的地方包括股骨柄和髋臼。股骨柄分为骨水泥型股骨柄和生物型股骨柄。两者示意图如下:
多孔涂层HA涂层多孔+HA单纯压配骨水泥型

骨水泥型股骨柄为光面股骨柄,股骨柄植入股骨中后,加入用于填充骨与植入物间隙或骨腔并具有自凝特性的骨水泥。骨水泥化学名称是聚甲基丙烯酸甲酯,也称丙烯酸骨水泥,1958年Charney首次应用于固定髋关节股骨假体。
生物股骨柄涵盖多种涂层类型,包括珍珠表面、珊瑚面、金刚砂表面、钛丝表面、钛表面、羟基磷灰石(HA)表面等类型。

目前主流的涂层类型为羟基磷灰石(HA)表面,羟基磷灰石与人类骨的矿物质期相似,生物相容,不可吸收,无毒,不引起炎症反应,无过敏反应,骨传导,一般涂层厚度为150um。
目前我国NMPA审评中心对羟基磷灰石(HA)涂层有一些技术要求,包括Ca/P比的范围介于1.67-1.76之间,重金属元素的极限含量如下表所示
磷酸钙涂层重金属元素的极限含量元素

a在结晶相中,羟基磷灰石结晶相含量不少于50%,α-TCP、β-TCP,TTCP、CaO结晶相允许的最大含量为5%;羟基磷灰石的结晶度不低于45%。并应明确涂层层数、孔径范围和粗糙度,规定对涂层厚度、孔隙率、平均孔隙截距、涂层界面梯度的要求,并参照ASTMF1854标准的方法制定评价指标。
生物型股骨柄相比骨水泥型股骨柄,截骨量更少,操作步骤少、时间要求不高(骨水泥硬化有时间),翻修时更容易完整取出,因此目前临床上对于相对年轻患者,建议优先选择生物型固定。骨水泥型假体只用于骨质严重疏松等少数患者。
股骨柄的固定类型上另有近端固定、远端固定和全段稳定之分,依据具体病例类型做出不同选择。
现在股骨柄主流的其他设计包括:
1、双锥度设计提供立体稳定性;
2、四边形横截面提供轴向及旋转稳定性;
3、近端水平槽微结构,防止下沉,增加假体与骨15%的接触面积,符合近端应力传导的生物力学;
4、远端垂直沟槽微结构,有效对抗旋转扭力,减低髓腔占有率,减少大腿痛发生几率;
5、优化的颈部设计,矩形颈部,增加头颈比,增加关节活动度,降低颈部与臼杯及内衬碰撞几率。130°颈干角,12/14锥度;
6、完整的尺寸:颈长成比例变化,偏心距均匀递增,不跳号;
7、矢状面向内收尖:更符合中国病人椭圆形髓腔特点,减少可能发生的大腿疼。
双锥度设计水平槽和垂直沟槽微结构矩形颈部



除了股骨柄需要固定,髋臼杯也需要固定。髋臼杯的固定也分为骨水泥型固定和生物型固定。
骨水泥固定髋臼生物型固定髋臼


根据已有的研究结果,骨水泥型假体短期内可获得更优秀的稳定性,但从长期来看,尤其对于年轻或活动量大的患者,骨水泥型假体会带来更高的并发症及松动率。对于70岁以下患者,骨水泥型假体翻修率是非骨水泥型假体的1-2倍,松动率为2-4倍;而70岁以上患者翻修率相似。55-64岁患者非骨水泥型假体15年生存率为80%,高于骨水泥型假体71%。65-74岁患者非骨水泥型假体15年生存率为94%,高于骨水泥型假体85%。75岁以上患者10年生存率均高于90%且无明显差异。
3.2.1.2摩擦界面:金属对聚乙烯和陶瓷对聚乙烯是主流
髋关节作为全身最重要的关节承担着躯干向肢体传递应力的作用,因而对于髋关节摩擦界面的选择非常重要。理想的负重界面材料应当具有的特点包括:低摩擦系数、产生的磨损颗粒少、磨损颗粒引发的组织反应小、耐第三体磨损以及允许充分的液膜润滑。
界面的摩擦系数越小,材料的磨损越小,假体的理论生存时间越长。目前最常用的材料的摩擦系数从小到大依次为(按髋臼对股骨头):陶瓷对陶瓷<高交联聚乙烯对陶瓷<高交联聚乙烯对金属<金属对金属,其中陶瓷材料还分为粉陶<黑晶<黄陶,当然摩擦系数越小价格越越高。但是摩擦系数也并非越小越好,不同界面接触材料还有其他方面的评价指标。

过去近20年里,第二代金属材料、高交联聚乙烯、及新型生物陶瓷的出现,极大地促进了关节外科的整体治疗效果。目前已有的承重界面可以分成两大类,第一类是“硬对软”的组合,材料为金属或陶瓷对聚乙烯;第二类是“硬对硬”的组合,相同的硬质材料互相作用,包括陶瓷对陶瓷,金属对金属。
1、硬对软
硬对软包括金属对聚乙烯、陶瓷对聚乙烯、黑晶Oxinium(锆铌合金氧化而来)对聚乙烯。


硬对软中软性材质主要是聚乙烯。聚乙烯的发展分为4个阶段。早期的传统聚乙烯磨损率高,且摩擦接触易产生颗粒,导致骨质溶解,引起假体松动。因此行业发展出来金属对金属和陶瓷对陶瓷的球头-内衬结构。
20世纪70年代后期出现了高交联聚乙烯(highcross-linkedpolyethylene,HXLPE)相较于传统的高分子聚乙烯具有更好的磨损特性,已成为髋关节置换的常用负重面材料。交联能改善对接触磨损和腐蚀磨损的抵抗能力,且交联程度越高,耐磨性能越好。HXLPE的磨损率与传统聚乙烯相比降低了60%~90%,内衬磨损率约为0.01mm/年,其优势不言而喻,临床研究同样支持这一观点。然而,交联对韧度、延展性以及抵抗疲劳裂纹形成有负面影响,交联过程中会产生自由基,可引起氧化降解。
第二代HXLPE使用了诸多新技术,连续多循环辐射退火可有效维持最佳结晶粒度和机械特性,减少自由基和氧化而不需要复熔。
在生产过程中加入抗氧化剂维生素E的第三代HXLPE能在材料氧化水平改善磨损特性,其磨损颗粒诱发的骨溶解反应显著小于未复合维生素E的传统高交联聚乙烯颗粒。
一项髋关节模拟研究显示,稳定掺入维生素E的高交联聚乙烯磨损率相比传统高分子聚乙烯降低4~10倍,其极限强度、屈服强度、延展性和疲劳抗性显著优于复熔高交联聚乙烯。现在聚乙烯已经发展到了超高交联聚乙烯(CoXPE)。
当前临床上硬对软主要的摩擦界面为金属对超高交联聚乙烯MoXPE和陶瓷对超高交联聚乙烯CoXPE。
金属对超高交联聚乙烯CoXPE是一种历史悠久的经典组合,在陶瓷材料出现之前一直广泛使用。主要优点是价格便宜,金属头可以有更大的调整余地。主要缺点是磨损率高,磨损速度约为陶瓷对高交联聚乙烯的2倍,使用寿命相对较短。不过,目前使用的金属股骨头和聚乙烯内衬在材料和工艺上都进行了很大改进,磨损率已大大降低,不失为一种物美价廉的选择。
陶瓷对超高交联聚乙烯CoXPE,优点是不容易发生异响和碎裂,脱位发生几率小,价格也比较适中。陶瓷股骨头的表面光滑度要显著优于金属股骨头。与金属-高交联聚乙烯的组合相比,陶瓷-高交联聚乙烯的容积磨损率可以降低约50%。黑晶(是表面陶瓷化的锆铌合金),具有陶瓷的优异表面性能,同时又避免了陶瓷碎裂的风险,黑晶与高交联聚乙烯的组合也是一种良好的负重界面选择。主要缺点是耐磨性能不及陶对陶界面。
目前为止,文献中还没有关于高交联聚乙烯界面磨损造成骨溶解而需要翻修的大宗病例报道,失败的病例主要原因为高交联聚乙烯内衬的机械断裂。由于高交联聚乙烯对抗粗糙表面或第三体磨损的能力较传统聚乙烯有所下降,因此,金属、陶瓷或黑晶对高交联聚乙烯组合的远期临床结果仍需进一步长时间的随访观察。
小结:目前高交联聚乙烯的磨损率已经远远好于过去的普通聚乙烯,因此,可以作为中老年患者的一个较好选择。
2、硬对硬
硬对硬包括金属对金属(钴铬合金)、陶瓷对陶瓷(普通陶瓷、黄陶和粉陶)黑晶对黑晶。


陶瓷对陶瓷负重界面已在临床使用40余年。陶瓷对陶瓷负重界面具有诸多优势,包括:(1)硬度高,耐磨性能好;(2)亲水性好,能改善假体表面湿性,使陶瓷界面间保持润滑,减少黏着性磨损;(3)陶瓷材料为生物惰性材料,陶瓷磨损颗粒生物学特性稳定,致炎作用显著降低。低磨损率和稳定的生物学特性使CoC假体骨溶解发生率大大降低。脆性高是陶瓷材料的先天缺陷,因此假体破裂成为CoC假体的一个严重并发症。第三代陶瓷(高纯氧化铝陶瓷)内衬的碎裂发生率为0.032%,陶瓷头的碎裂发生率为0.021%。第四代陶瓷(粉陶)是在氧化铝基质内加入一定量的氧化锆等材料形成的复合陶瓷(Delta陶瓷),相比于上一代陶瓷,Delta陶瓷的强度和韧性均有较大程度的改善,可以制成薄壁的陶瓷内衬,便于大直径股骨头的使用;同时股骨头厚度可以减低,可以在股骨头内部增加金属转换锥,解决了翻修手术保留股骨假体时不能使用CoC界面的问题。Delta陶瓷股骨头的碎裂发生率为0.002%,约为上一代陶瓷的1/10,但是Delta陶瓷内衬碎裂的发生率仍有0.028%,并无显著降低。
陶瓷对陶瓷CoC界面的一个潜在问题是异响。国外文献荟萃分析显示,CoC界面全髋置换术后关节异响的发生率平均为2.4%(范围0.7%~20%),这种异响出现时间较晚,而且常为持续性,无法自行缓解,可能需要通过翻修手术更换界面材料才能得到解决。国内亦有少数病例报道,华西医院观察到CoC全髋术后关节异响发生率在1%左右,多发生在髋关节屈曲过程中,而且绝大多数患者异响感在术后3~6个月内逐渐消失,与国外文献报道有所不同。液膜润滑不理想导致的摩擦力增加被认为是产生异响的根本原因,而假体安装角度不合理造成边缘负荷增加、第三体进入以及半脱位都可能造成上述情况,另外,体重指数过高以及某些特定假体设计也是造成异响的原因。尽管陶瓷材料存在上述缺陷,但由于其优异的摩擦学性能、磨损颗粒组织反应小、可以使用大直径股骨头从而增加稳定性等显著优势,再加上Delta陶瓷的出现使陶瓷碎裂概率显著降低,我国目前CoC负重界面的使用逐年增加,然而,CoC负重界面THA对术者技术要求较高,对假体安放角度的精确性要求较高,手术医生应当对可能出现的问题给予足够的关注。总体来说陶对陶可以说是中青年患者髋关节置换最好的选择。
金属对金属(MoM)负重界面假体早在40多年前就被提出,早期由于材料配伍、制作工艺等方面的原因,松动、脱位、金属离子污染等并发症发生率高,因而被弃用。随着新材料、设计、制作工艺以及植入技术的提高,金属对金属负重面之间的摩擦系数显著降低。同时由于其磨损不产生聚乙烯磨损颗粒,使骨溶解发生率显著降低,而且大直径球头金属对金属假体的使用能显著降低脱位率,提高患者的髋关节活动度。上述优势使得金属对金属负重界面假体在10余年前曾经在美国等国家风靡一时,我国部分大型医院也逐渐较大规模的针对年轻患者开展了表面置换和大直径球头金属对金属THA手术,取得了较好的临床效果。
但是,随着随访时间的延长,MoM假体存在的一些问题也逐渐受到关注。来自澳大利亚人工关节登记中心的数据显示,MoM负重界面全髋关节假体的5年翻修率为96%,10年的翻修率为15.5%;而来自英国登记中心的数据提示,MoM负重界面全髋假体5年和9年的翻修率分别为7.7%和17.7%,以翻修率为指标的临床结果显著差于其他负重界面组合。而新西兰人工关节登记中心的数据显示,球头直径≤28mm的MoM假体的翻修率显著低于陶瓷对陶瓷、陶瓷对聚乙烯以及金属对聚乙烯组合的假体,而球头直径≥36mm的MoM假体临床效果不满意。同样,对澳大利亚登记中心的数据进一步分层分析提示,球头直径≤28mm的MoM假体的5年和10年翻修率分别为3.7%和5.7%,这一结果优于传统聚乙烯界面。因此,球头直径对于MoM假体的翻修率存在明确影响。除了球头直径以外,MoM假体的设计缺陷(低轮廓非半球形臼杯设计、过大或过小的公差带)、术中假体安装角度不理想等都会增加翻修的风险。2010年美国强生公司ASR金属-金属假体的撤市对MoM界面人工髋关节的使用造成了很大的影响,MoM可能存在的其他风险还包括局部软组织反应、假体周围骨坏死以及潜在的金属离子毒性。MoM引起局部软组织反应的机制尚不完全清楚,有学者提出根据对炎性假瘤的分析研究结果提出假说,认为引起局部软组织反应的并不是金属离子本身,而是大量纳米级大小的金属磨损颗粒,这些磨损颗粒被巨噬细胞吞噬后,在其吞噬小体的酸性环境下,钴离子大量溶解,直至巨噬细胞凋亡时,细胞内的大量钴离子释放出来形成钴离子波,其局部浓度远远超过血清或滑液内的钴离子浓度,造成其周围的成纤维细胞大量坏死,形成炎性假瘤等软组织反应。正因为MoM存在的这些问题,目前其在国内外的使用比例已逐年显著下降。
根据美国174家医院从2001年到2012年间105000例全髋关节置换术(THA)的抽样统计显示,2012年99%髋臼杯为组配式假体,93%的全髋为生物型固定方式,59%的THA使用金属对高交联聚乙烯,同时,陶瓷对聚乙烯/高交联聚乙烯的比例持续上升,从2001年的6%上升到2012年的38%,陶瓷对陶瓷的使用比例从2004年的11%降至2012年的1%,而金属对金属的使用比例从2007年的31%到2012年已降至1%。这些数据的变化,反映出临床使用过程中关节外科医师发现和关注的一些问题。我国目前尚无负重面材料使用比例方面的完整统计数据,但总体趋势是,在年轻或活动量大的患者中,陶瓷对陶瓷或陶瓷对高交联聚乙烯的组合正受到越来越多医生的认可和推崇。
一般来说,陶瓷对陶瓷界面的人工关节价格最贵,陶瓷对高交联聚乙烯界面次之,而金属对聚乙烯界面人工关节最为便宜。
小结:根据美国2001年到2012年的髋关节使用趋势,全髋关节置换假体使用趋势是生物固定,摩擦界面主流仍是金属对高交联聚乙烯,占比接近60%,其次是陶瓷对高交联聚乙烯,占比从6%上升到38%,陶瓷对陶瓷以及金属对金属的使用比例在下降,尤其是金属对金属的使用比例,从31%降到了1%。目前临床有共识的看法是,比较年轻病人选择陶对陶界面,或者陶对聚乙烯界面可能较为合适,如果高龄病人比如70岁以上可以选择金属对聚乙烯界面的关节。
>>>>
3.2.2膝关节置换
膝关节假体由以下三部分组成:
1、股骨假体:表面置换股骨的末端。股骨假体由金属合金组成;
2、髌骨假体:可以有单一假体设计,由高交联聚乙烯组成。也可以由两部分组件组合式设计,由金属托和高交联聚乙烯垫片组成。垫片在金属托上固定或滑动。股骨假体在胫骨组件上滑动;
3、胫骨假体:可以是单一或两块设计。单一设计由塑料组成,两块设计包括连接于骨的金属托和塑料片组成。塑料垫片提供光滑的表面,股骨在其上运动。
塑料垫片通常连接到胫骨托上膝关节置换示意图如下:
正常关节受损关节置换人工关节后关节

膝关节假体根据不同维度分类如下:
1、根据膝关节假体使用的部位可分为单髁假体(UKA、单间隔假体)、不包括髌股关节置换的双间隔假体及全关节假体(三间隔假体)。
全膝关节假体单髁假体

单髁假体(UKA)属于非限制性假体。对于单纯的内侧或外侧间隔的病变,理论上可以选择单髁置换,成功的单髁置换手术可以最大限度地保存关节的组织结构和运动功能,并为二次TKA手术留有余地。相比全膝关节假体,基于微创、快速康复、良好的功能和满意度,受到关注。
单髁假体有活动平台和固定平台之分。活动平台即中间的超交联聚乙烯可以前后滑动,以捷迈邦美Oxford?牛津单髁膝关节系统为代表;固定平台即超交联聚乙烯被固定住,不能前后滑动,以捷迈邦美ZUK单髁膝关节假体、LINK?Sled单髁膝关节假体为代表。相关图片如下:

2、根据假体的固定方式还可将其分为骨水泥固定型假体和非骨水泥固定型假体。
就人工髋关节来说,非骨水泥型假体是主流,可以有更好的长期固定效果,骨水泥型假体只用于骨质严重疏松等少数患者;
而对人工膝关节来说,由于骨水泥固定型假体的较好的长期随访结果,使得这一类型的假体被广泛接受。在膝关节置换手术中,骨水泥的作用已不仅仅是固定假体,而更重要的作用是加强骨床的承载强度,尤其是在胫骨侧。骨水泥型假体是主流。

3、根据假体设计中提供的机械限制程度可分为非限制性假体、部分限制性假体、高限制性假体和全限制性假体(铰链式假体)。
(1)非限制性假体:非限制性全膝假体以保留后交叉韧带(CR)假体为代表,保留的后交叉韧带(PCL)维持了假体植入后的后方稳定性,因而允许胫骨关节面趋向于大曲率的低限制设计而获得更大的关节活动度,其关节设计活动度为0-130°。此类假体术中截骨量小,不需要髁间截骨,易保持正常关节线位置,设计中较多地考虑到关节的活动度而使得假体本身具有较少的机械制约。CR有一定手术适应证,包括:膝关节后交叉韧带无松弛或挛缩,膝关节无严重畸形或屈曲挛缩,某些疾患如:类风湿、陈旧性关节结核、PCL缺失、损伤或功能不全,不宜使用CR,否则容易出现膝关节后脱位。其置换术后的稳定性更多地依赖于维持膝关节稳定的韧带结构的完整性和膝关节周围软组织的平衡。对于年轻、关节稳定结构完好的患者可选择此类保留交叉韧带的假体,可望获得更大的关节活动度。

(2)部分限制性假体:部分限制性膝关节假体以后稳定型(PS)为代表。它是通过胫骨垫中央的凸起和相应的股骨髁间凹槽替代PCL的功能。PS的优点是:①切除了PCL,较容易进行伸屈间隙平衡;②可以通过轻微增加屈曲间隙来增加膝关节的屈曲度,其关节设计活动度为0-145°;③假体前后向稳定性好。适用于膝关节严重屈曲畸形和外翻畸形的患者及伸膝装置受损的患者,如髌骨切除或髌韧带受损。PS的潜在缺点为:①高吻合性使应力更多的通过假体传导,从而增加了假体-骨界面间的剪切应力,松动率高于CR;②安装假体时去除骨量较多,增加翻修手术难度。PS手术适应证广泛,手术操作难度较低,是目前临床应用最广泛的膝关节假体。

(3)高限制性膝关节假体:此类假体如CCK,TC3等针对膝关节不稳定采用更高大的胫骨凸和更匹配的股骨设计,以获得侧向和后方的稳定性。主要用于侧副韧带功能不全、伴有较大骨缺损或严重畸形的初次置换病例以及使用非限制性或部分限制性假体初次置换失败后的翻修手术。

(4)全限制性膝关节假体:全限制性假体以铰链式膝关节为代表,此类假体的铰链设计提供了足够的机械稳定性,因而可应用于膝关节肿瘤截除术后以及膝关节稳定性丧失的全膝翻修术。早期铰链式膝关节5年失败率大于50%,主要原因是膝关节内外翻、水平旋转、前后滑动等应力传导所致。

膝关节假体与髋关节不同,当前膝关节假体材料方面各厂家差距不大,主要区别在于设计。目前TKA术后随访发现:部分患者会出现术后膝关节中度屈曲不稳和髌前痛问题。这是使用现有膝关节假体置换术后普遍存在的问题,影响患者术后生活质量。TKA术后患者不满意主诉还有反复肿胀或步行障碍,这种状况提示可能是膝关节中度屈曲不稳。中度屈曲不稳发生时膝关节在屈膝90°状态下稳定,而屈膝30°~45°时不稳定,这类不稳定没有伸膝不稳定明显,但经常会影响上下楼梯(中度屈膝)的行走。
在设计上各个厂家解决方案不同,有些厂家使用单半径原理,单半径设计,较传统多半径假体而言,中度屈曲稳定性更好,使得病人在爬楼梯、上下车、蹲起坐等日常活动中感觉更稳定。同时相比多半径假体,增强了股四头肌的伸膝效率,是患者更容易实现屈曲,髌骨压力也更小,髌骨疼痛的发生率也更低,患者满意度更高。

也有厂家调节了立柱与横梁的接触,解决患者术后中度屈曲不稳问题。早期横梁接触在屈膝10°-45°时立柱与横梁后壁接触,这种接触方式使膝关节稳定性较高,但患者在日常行走过程中(轻度屈膝0-45°)就出现横梁接触现象,使聚乙烯立柱较快磨损,影响假体使用寿命。而晚期横梁接触在屈膝75°后立柱与横梁后壁接触,避免了立柱与横梁过频繁地接触,有效防止立柱磨损现象,但这种接触方式使患者在上下楼时(中度屈膝)感到膝关节不稳。采用中期横梁接触方式。屈曲时横梁与立柱的接触面从上到下,逐渐下移,屈曲度较大时,横梁接触立柱的底部,减少冲击力,有效防止立柱折断。在屈膝45°时立柱与横梁后壁接触,使患者正常行走时立柱与横梁不会增加磨损。立柱与横梁之间形成双关节面结合,减少了横梁对立柱的压强,降低磨损。
45°屈曲60°屈曲90°屈曲

患者术后产生髌前痛症状的原因之一是当今市场股骨髁存在问题。目前市场上股骨髁前髁较厚,以及髌骨滑车设计不佳,接触面积减小,接触压增加。
有些厂家改变滑车沟设计,有利于髌骨从伸直状态到高屈曲位的全范围柔顺运动,特别是从45°到60°,一个特殊的过度面设计,使得髌骨和滑车沟的接触从中心区域接触逐渐过渡到内外侧的线状接触,整体运动非常柔顺。
也有的厂家将膝关节假体髁两侧采用弧形设计,加深了滑车沟、减轻了软组织压力,滑车两侧倒圆弧角,进一步减轻髌前肌肉韧带摩擦。解决术后髌前痛。
小结:维持膝关节的稳定性是通过人体自身膝关节的稳定性和假体的限制性共同完成的,人体膝关节稳定性的情况决定了假体的选择。现代人工关节的假体材料与设计工艺日新月异,上述各类假体虽品牌繁多,但设计思想相似,都有各自的设计特点。根据假体设计的器械也各有长短,没有绝对的好坏。
全球和我国市场规模及竞争格局
>>>>
4.1国际骨科市场增速低缓,格局稳定,集中度高
根据ORTHOWORLD研究,2017年骨科行业占据全球医疗器械9%的市场份额,是第四大细分领域(其它三个领域分别为IVD诊断、心血管、医学影像)、第三大耗材类细分市场。2012年至2018年,全球骨科市场由433亿美元增长至512亿美元,年均复合增长率为3%,预计2018-2023年将继续以3.6%的年均复合增长率增长,2023年市场规模将达到610亿美元。
全球骨科市场规模和增速情况2018年全球骨科细分市场营收及占比情况

数据来源:ORTHOWORLD、西南证券

根据ORTHOWORLD研究,2018年人工关节以189亿美元(膝关节91亿美元、髋关节76亿美元、小关节23亿美元)占据了37%的比例,是最大的类别,其次是脊柱18%,创伤14%,运动医学11%、骨生物材料10%以及其他。
2019年国际关节领域主要由5大巨头占据,分别是强生、史赛克、林克、捷迈邦美和施乐辉。
其中捷迈邦美第一,占据27%市场份额,史赛克和强生-Depuy分别占据19%和18%的市场份额。捷迈邦美+史赛克+强生+施乐辉占据了接近80%的市场份额,集中度非常高。
>>>>
4.2我国关节市场持续稳健增长,国家政策利好进口替代
骨科医疗器械在发达国家基本走向成熟,主要的骨科医疗器械企业也集中在发达国家。与发达国家行业内增速逐渐放缓不同,在中国,在经济快速增长的大背景下,随着人口老龄化以及科学技术的进步,在国民对健康的需求不断增强下,未来十年中国骨科市场有望继续保持高速增长。
根据南方医药经济研究所数据,2018年,国内骨科植入类耗材市场规模为258亿元,2014-2018年CAGR为17.1%,其预计到2023年,规模可达到505亿元。2019-2023年CAGR达14.2%,增速高于全球。
我国骨科植入类耗材市场规模及增速

数据来源:南方医药经济研究所,华泰证券
2018年,我国脊柱超越创伤成为最大的细分市场,占29.01%;创伤排名第二,占28.63%;关节排名第三,占27.86%。此结构与全球关节占骨科细分市场第一不同。
2018年骨科植入细分市场占比情况2010-2018年国内骨科细分领域份额趋势

数据来源:中国医疗器械蓝皮书(2019版)西南证券
我国骨科消费结构与全球尤其是欧美发达国家有较大差别,主要因为国内消费水平和消费观念有较大差距,但正以较快的速度朝着发达国家水平发展。随着我国关节手术例数增速快于脊柱和创伤,我国关节占比在不断提高,未来将趋近全球结构,迈向第一。
根据南方经济研究所提供的数据,2018年我国关节市场规模达到73亿,同比增长21%,预计2018-2023年将保持17%的年均复合增长率,2023年市场规模将超过150亿元。

数据来源:CFDA南方医药经济研究所,西南证券
根据中国信息产业网数据,我国二、三线城市及县级市市场增长明显快于一线城市。二、三线城市及县级市市场对价格敏感,国产关节相比进口关节价格更低,报销比例更高,患者需要支付的费用明显低于进口。二、三线城市及县级市骨科市场增长利好国产关节厂家。

国内关节竞争格局方面,根据唯医骨科数据,2018年我国髋关节植入量为39.65万台,进口产品18.38万台,国产产品21.27万台,国产占53.91%,进口占据46.08%,以国产髋关节为主。2018年我国膝关节植入量为19.16万台,其中进口产品14.34万台,国产产品4.82万台,进口占74.84%,国产占25.15%,进口占据绝对领先优势。2018年我国关节总植入量排名如下表所示:

小结:我国关节手术渗透率低,随着我国经济不断发展,关节手术渗透率不断增加,预计2018-2023年将保持17%的年均复合增长率,远高全球,并高于脊柱和创伤,2023年成为骨科细分市场第一。目前我国髋关节国产化率超过50%,达到了53.91%,而膝关节则差距很大,国产市场份额不到30%,未来还有很大空间,且增量空间在二、三线市场。在国家支持进口替代大环境下,利好国产关节厂家发展。
国际上著名的关节生产厂家和营收情况

来源:动脉网











