1人工胰腺:三十年,梦想成真
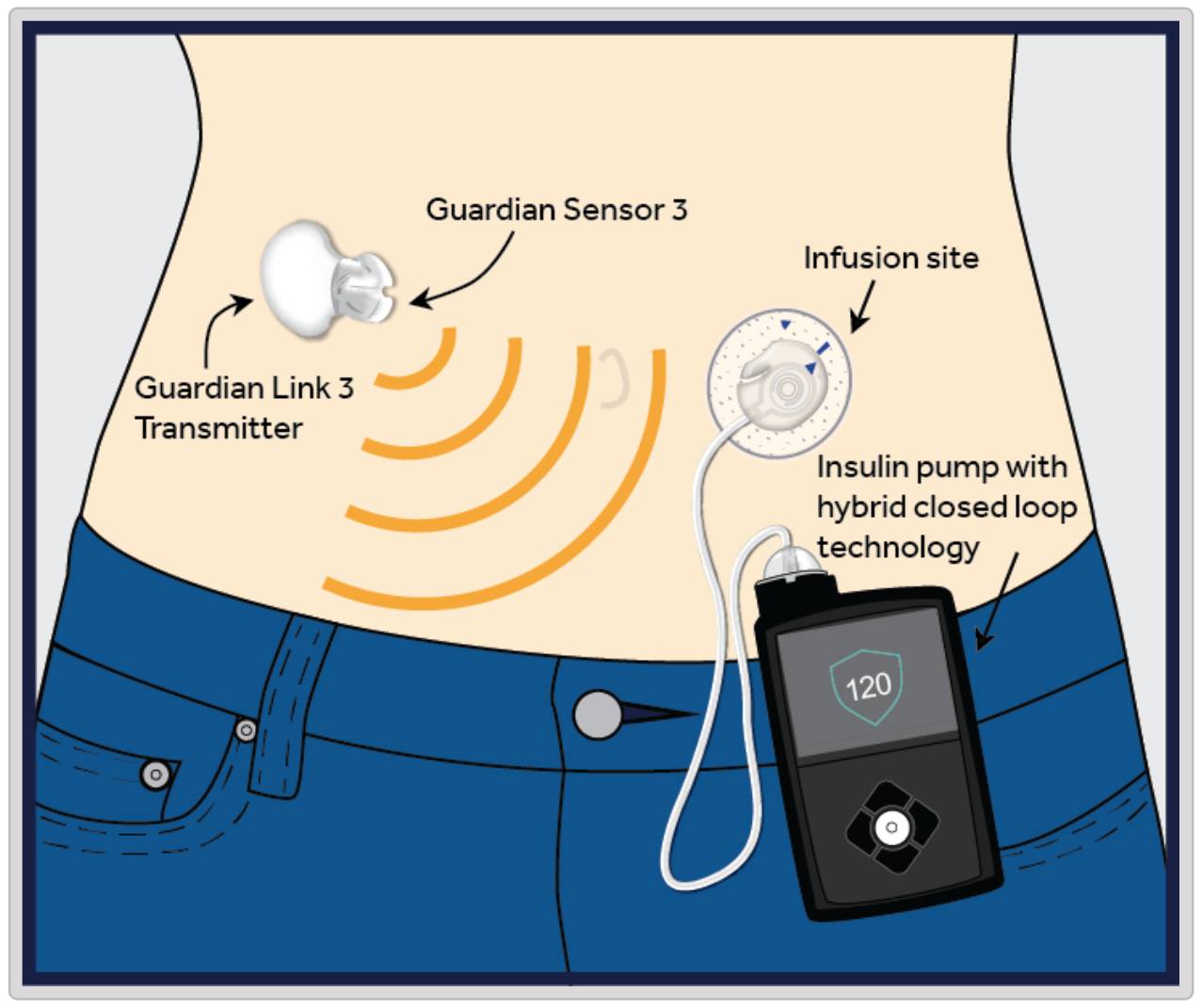
Fig.1 MiniMed System[2]
创新冠军:人工胰腺是个啥?
这一由 Medtronic 公司开发的 MiniMed 670G 被誉为世界上首款人工胰腺,并于2016年底通过FDA认证[2]。这项新技术大大改善了1型糖尿病患者的血糖管理,使患者能有更多的时间享受生活。通过让持续性血糖监测装置(Continuous Glucose Monitoring System,CGMS)和胰岛素泵直接“对话”,在算法的指导下及时给患者注射适量的胰岛素。这一系统实现了闭环胰岛素输注,显著提高了血糖控制效果,改善患者生活质量,减少并发症,降低医疗花费。
历史回顾:一步步实现梦想
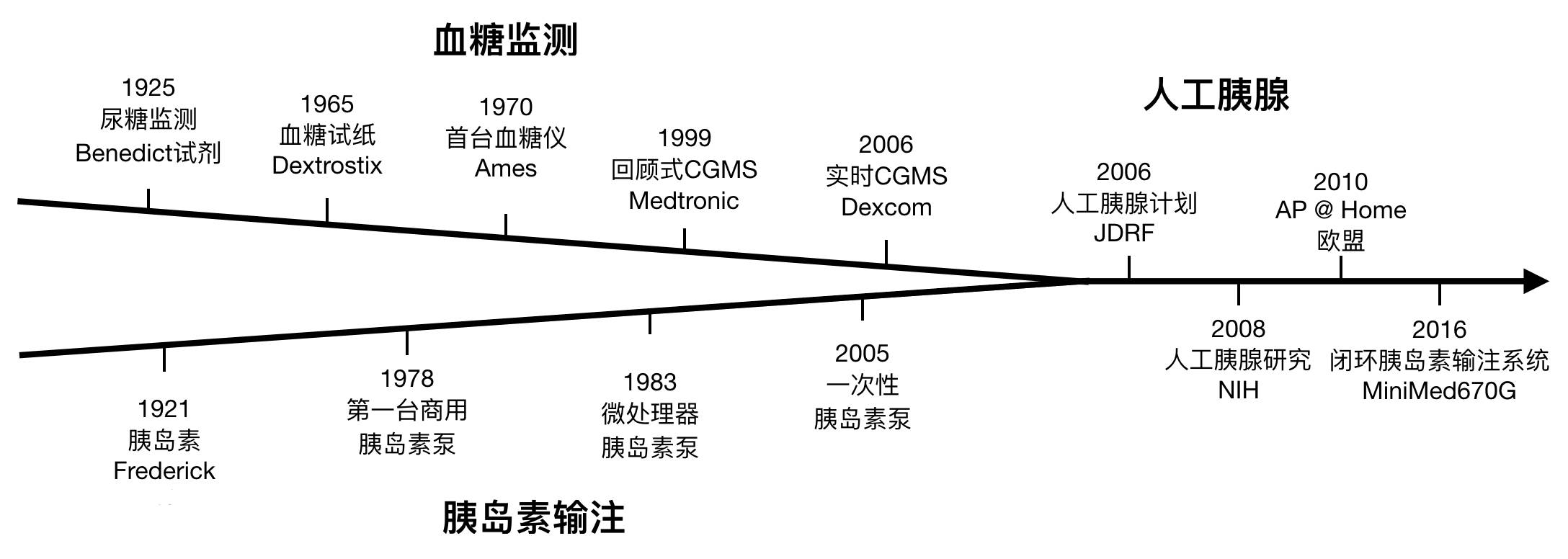
Fig.2 从血糖监测、胰岛素输注到人工胰腺[2-9]
由于目前仍没有出现根治糖尿病的手段,因此患者在病情进展到一定程度后,需要通过医疗措施完全或部分替代胰脏的调节血糖功能。实现这一功能的设备从广义上来说就可以称为人工胰脏,如1977年就出现的Biostator[10]。
然而,这些设备并没有形成一个闭环系统:患者需要自行测定血糖,再根据结果选择适量的胰岛素注射,这给患者带来了许多不便。另外,一日多次外源性胰岛素注射,当然也无法与正常的生理性胰岛素分泌相媲美,对于脆性糖尿病患者依然可能带来血糖的巨大波动[11,12]。
不过,随着1977年以来血糖监测手段的不断进步,目前实时连续地监测患者血糖已经成为可能。同时,胰岛素的注射也早已不成问题。一类在精密算法调控下,不需要患者参与自动调节血糖水平的便携设备不断诞生、改进,成为我们口中的“人工胰腺”。
三十年前的梦想,终于成真。
2模拟三角:血糖、激素、算法

Fig.3 人工胰腺系统[13]
连续血糖监测:“倾听”身体需要
糖尿病之名的由来,可以追溯至古埃及。人们发现出现了“三多一少”这一典型糖尿病症状的患者的尿液居然是“甜”的,故名。而近代糖尿病的监测最早也从尿糖开始,运用Benedict试剂,糖尿病患者的尿液由于尿中含有葡萄糖,因此可使原本淡蓝色的试剂变为红黄色[3]。
血糖,人们“倾听”身体胰岛素需要的窗口。从1965年第一张血糖试纸Dextrostix被发明以来,血糖仪不断更新换代,到了2006年终于出现了第一台能够实时监测糖尿病患者血糖的血糖仪(CGMS)[3,4]。它通过皮下采样,不仅避免了被“扎扎扎!”的痛苦,还能每隔1-5分钟就为患者提供血糖数据,用于调整胰岛素的用量;同时,它也可以在低血糖或高血糖即将发生时警告患者,提高了患者血糖控制的稳定性[14]。
相较于传统的静脉采血或末梢血检测,这一方法无疑能够改善患者的依从性,其实时的检测数据更是为随时调整治疗提供了依据[15]。多项随机对照临床试验证明,使用CGMS能够使1型糖尿病患者HbA1c显著降低,并且不会增加低血糖的发作[16-18],反而能够减少他们处于低血糖状态的时间[19]。另外,也有试验证明CGMS对于2型糖尿病患者同样适用[20]。
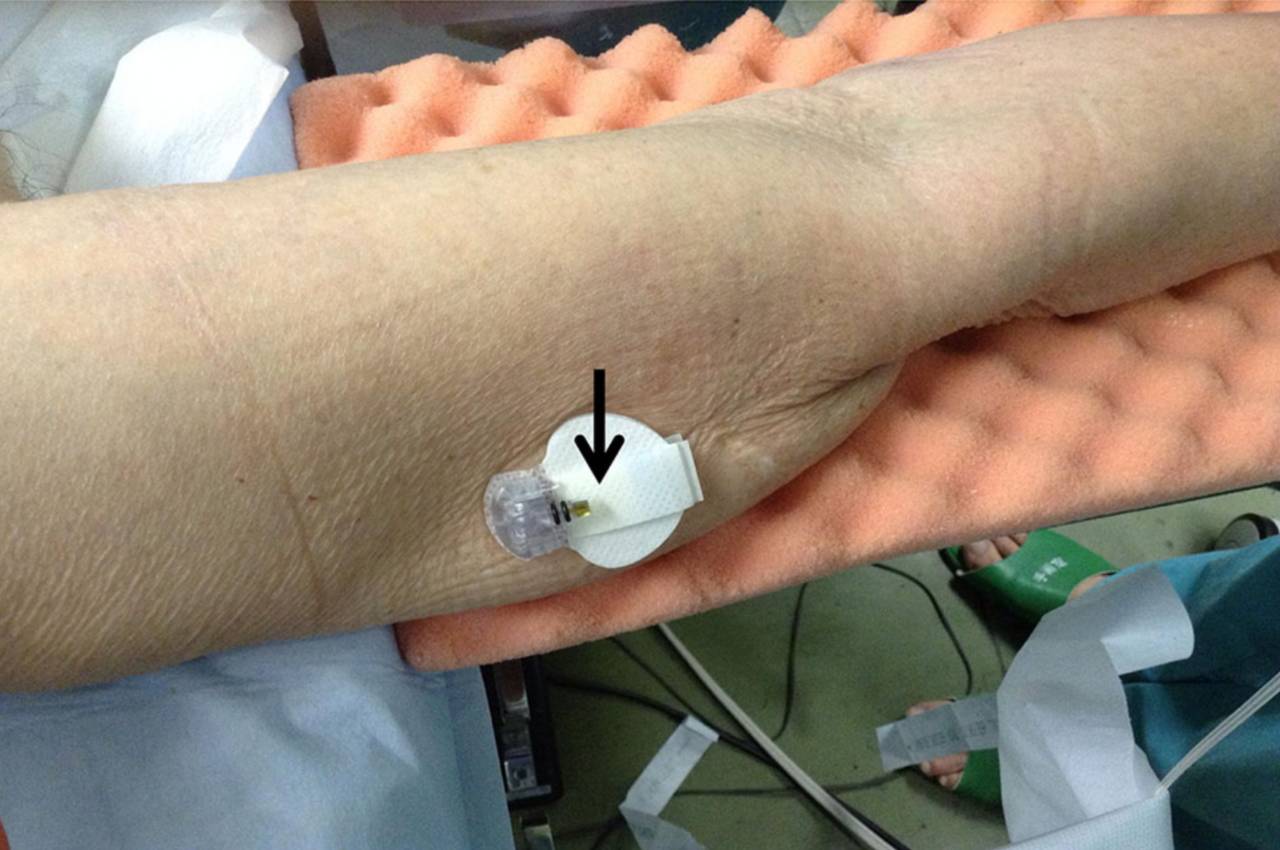
Fig.4 实时CGMS设备iPro[21]
胰岛素输注泵:积极实现“对话”
1921年,加拿大生理学家及医生班廷从狗的胰腺中提取出了胰岛素,从此开启了以胰岛素治疗糖尿病新时代。时至今日,多次胰岛素皮下注射已经成为了许多糖尿病患者的日常。虽然现在的胰岛素笔等器械,能够减轻患者注射时的痛苦,但胰岛素注射的过程仍需要患者参与,而胰岛素泵的出现则为全自动胰岛素注射带来了希望。
目前,胰岛素泵大体可分为植入式泵、持续静脉输注(CVII)泵和持续皮下输注(CSII)泵,其中CSII泵的运用最为广泛。与传统的多次皮下注射相比,胰岛素泵可以提供更接近正常生理规律的胰岛素输注。通过24小时提供基础分泌量以及在进餐时模拟生理胰岛素释放,不仅能控制餐后血糖,也保持了餐间及夜间血糖水平的稳定。已有多项随机对照临床试验证明,在1型及2型糖尿病患者中胰岛素泵治疗的效果优于多次皮下注射[15,22-25]。
而如今的胰岛素泵更与持续性血糖监测技术相结合,这一设备不仅学会了“倾听”身体的胰岛素需要,更积极给予反馈,实时调整胰岛素输注量,实现了身体与人工胰腺之间的“对话”[26-28]。另外,除了单纯的胰岛素泵,胰岛素-高血糖素的双激素泵
[29-33],加入胰岛素类似物[34]、GLP-1类似物[35]的多激素泵也在研制当中。
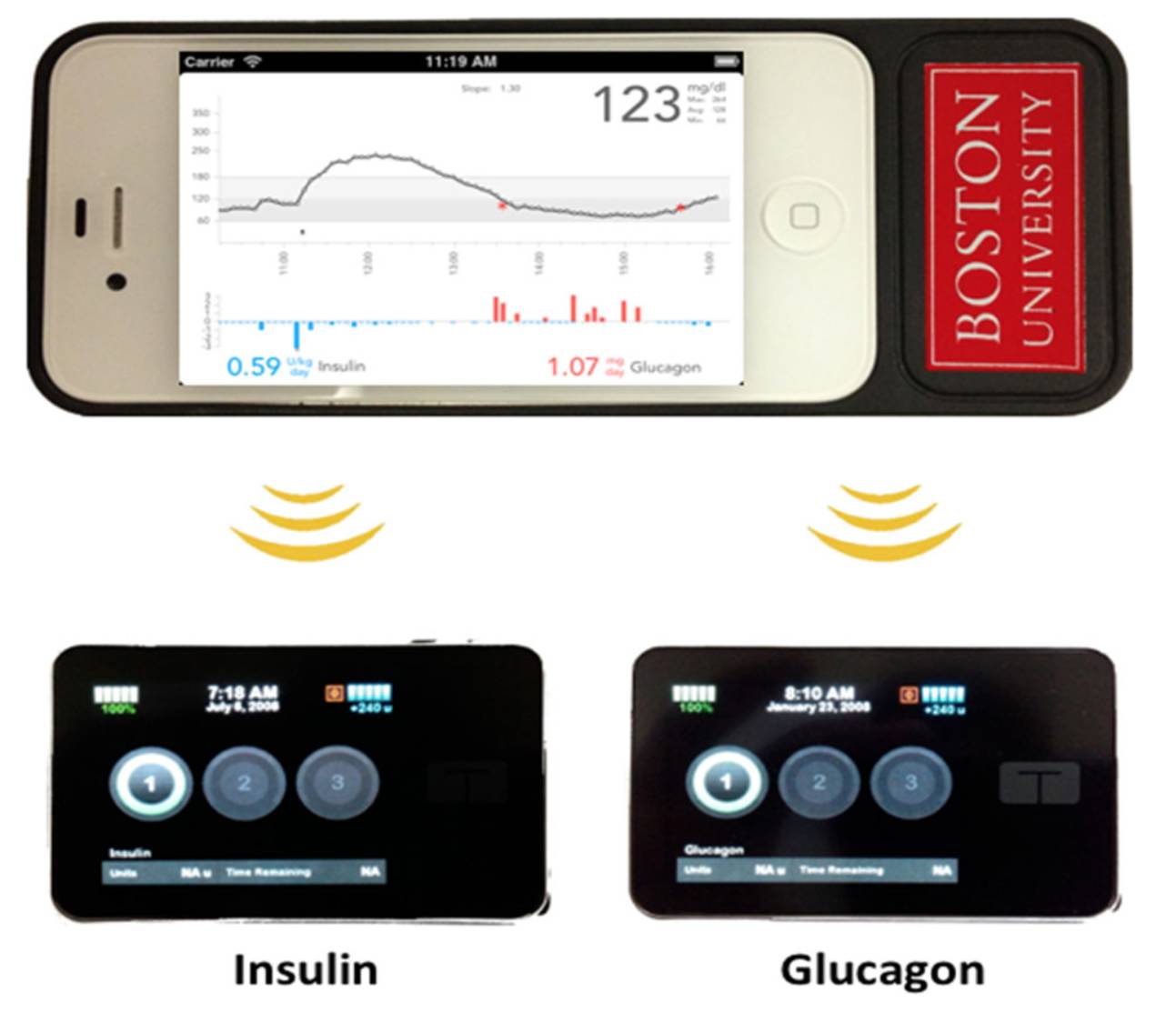
Fig.5 胰岛素-胰高血糖素双激素泵[21]
模拟控制算法:胰腺“指挥中心”
构建闭环胰岛素输注系统的最后一步,是要为人工胰腺提供一个“指挥中心”,即控制算法。从1964年最朴素的“开关”算法[36]开始,目前已经有十几种应用不同理论的算法被提出,其中较为成熟的是比例微积分(PID) 控制算法[37]和模型预测控制 (MPC)算法[38]。
PID算法通过模拟β细胞分泌胰岛素的生理传输过程,调整胰岛素的输出;而MPC算法使用预测模型对胰岛素泵输出在血糖变化下的未来行为进行预测,实现对胰岛素输注的调控。 目前,两者均已进入商业化应用开发阶段。
3造福患者:从试验到临床应用
应对干扰:吃饭运动更放心
虽然有多项夜间的人工胰腺随机临床试验[39-41]已经表明,人工胰腺能够显著增加糖尿病患者夜间的血糖达标率,减少夜间低血糖的发生,但白天的进餐以及运动给人工胰腺提出了更为严峻的挑战。较早的全天的人工胰岛试验提示,人工胰岛改善血糖控制作用主要在夜间,运动可能会增加低血糖的风险[42,43]。不过,随着模拟控制算法的进步,最近的实验则显示人工胰岛对于应对进食和运动等可能冲击血糖的事件有了更好的表现[44-45]。
多种激素:多重调控更合理
多项胰岛素-胰高血糖素双激素泵的临床试验显示,双激素泵能够增加患者血糖达标的时间,降低患者的平均血糖,但能否减少低血糖的发生上还有争议[29-32]。最近的研究认为,增加胰高血糖素的应用能够减少低血糖事件的发生,但与单激素泵无明显差异[33]。另外,两者长期共用的安全性则需要进一步的考察[13,46]。在多激素泵的应用方面,研究发现胰岛素类似物及GLP-1类似物或可改善餐后高血糖[34,35],但如何选择最佳的激素组合还在不断的探索之中[47]。
适用人群:不仅是1型糖尿病
最初人工胰腺的目标用户是1型糖尿病患者,他们自发病伊始便失去了正常胰岛素分泌功能,但近年来随着持续性血糖监测设备及胰岛素泵逐步进入商业化开发,2型糖尿病患者亦希望减轻痛苦和麻烦,愿意使用人工胰腺改善糖尿病血糖控制及预后[13,14,48,49]。另外,针对孕妇等特殊人群的临床试验不断丰富[50],也为推广其应用打下了基础。
从公元前3100年古埃及首次出现关于糖尿病的记载开始,人们与糖尿病斗志斗勇的历史已经有数千年。从最初的束手无策,到1921年胰岛素的发现、许多降糖药的发明,糖尿病的治疗手段日新月异——混合闭路胰岛素输送系统就是最新的方法!
“人工胰腺”目前虽不能完美复制胰岛的生理功能,但是与常用临床应用的降糖方案相比,人工胰岛能够进一步精细调节血糖,维持血糖稳定。 如今,“人工胰腺”真正用于临床,糖尿病的降糖治疗即将进入一个新的阶段,而其血糖控制以外其他的获益,也将可能获得更多的临床试验验证!
来源:火石












